淺談僵直性脊椎炎
一、僵直性脊椎炎
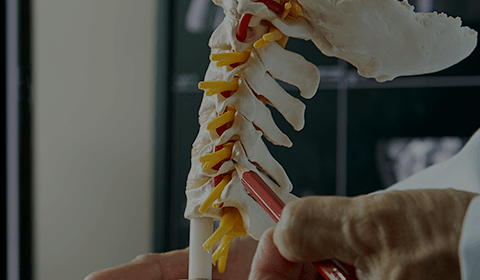
僵直性脊椎炎(Ankylosing Spondylitis),為一種免疫異常造成的慢性發炎性風濕病,主要侵犯脊椎關節與附近的肌腱、韌帶等軟組織,發炎後繼之以纖維化與鈣化,使脊椎逐漸失去柔軟度,嚴重時會發展到竹竿一樣無法彎曲或伸展,因此被稱為「竹竿病」,部分病患會演變為嚴重的駝背。
僵直性脊椎炎是最具代表性的血清陰性脊椎關節病變(seronegative spondyloarthropathy),病人血液中缺乏類風濕因子(rheumatoid factor),同屬於這類疾病還有乾癬性關節炎(Psoriatic arthritis)、反應性關節炎(Reactive arthritis)或萊特氏症候群(Reiter's syndrome)、發炎性腸道疾病(Inflammatory bowel disease)、未分化型脊椎型關節病變(Undifferentiated Spondyloarthropathy)。
僵直性脊椎炎的盛行率大約是全人口的0.1-0.4%,因此台灣約有多達四萬名患者,好發於十六至四十歲的人,以男性較多,男與女比例約為3:1。這種疾病有顯著的家族聚集傾向,約95%患者帶B27型人類組織配合抗原(HLA-B27)的基因,而一般族群中則僅有5%帶有此基因。在僵直性脊椎炎患者中,約有20%為十六歲以前發病,稱為幼年型僵直性脊椎炎,其發病年齡多在十至十六歲之間。
值得注意的是還有更多的病人是其它型式的脊椎炎,症狀輕,沒HLA-B27,但有其它基因如HLA-B40 LA-B60。他們的症狀及治療建議比照僵直性脊椎炎。
二、臨床症狀
僵直性脊椎炎的臨床表現,在疾病初期極為困難。此病好發於年輕時期,通常始於慢性下背痛往往被歸罪於運動傷害、姿勢不良、過度疲勞等等,在使用非類固醇消炎藥後好轉,因此病人多半不放在心上,治療上也是走走停停;X光顯示雙側骶髂關節炎(sacroilitis),隨著病程的進行,疼痛漸漸向上延伸,出現腰、胸、脊椎等之脊椎關節炎(Spondylitis)。部份患者會有周邊關節的侵犯,尤以髖關節最多,同時也常見肌腱或韌帶附著於骨頭處的發炎,稱為接骨點病變(enthesopathy)。
從症狀而言,僵直性脊椎炎為一發炎性結締組織病變,故發作期間長(約數月)且具有休息不見好轉及活動開始後症狀減輕之特色。睡覺到清晨時常會因僵化而疼痛,甚至無法成眠。但並非所有病患均有典型症狀,有些人的酸痛輕微甚至完全不痛,也有病人以下肢關節尤其是後腳跟的疼痛為主,此類病患在診斷上容易被忽略,故實際上僵直性脊椎炎的患者比已知人數還要多。
此外,除關節外好發部位最常見的是眼睛,如虹膜炎即眼內的虹膜和睫狀體發炎。虹膜位於瞳孔的周圍,可控制瞳孔放大、縮小,而睫狀體則緊鄰虹膜,並與脈絡膜合稱葡萄膜,因此虹膜炎也稱為前葡萄膜炎,主要症狀為怕光、流淚、視力減弱。早期多為單側,漸可發展為二側。虹彩炎與HLA-B27基因有密切關係,少數病患僅出現虹彩炎與B27基因,但並無表現明顯之僵直性脊椎炎。意謂此類患者可先出現虹彩炎,再逐步出現僵直性脊椎炎症狀,不治療的話會影響視力。常有眼科發現病人有眼睛病變,轉來檢查才發現是僵直性脊椎炎;所以病人可能合併關節、眼睛外的表徵,如腸胃道或生殖泌尿道的發炎、皮膚乾癬,少數病人有心臟傳導阻滯或瓣膜異常、肺纖維化與中國人盛行之肺結核難區分。肺功能檢查顯然嚴重受限。少數患者合併Henoch-schnolein血管炎、A型免疫球蛋白腎病變(IgA nephropathy)。其中較易侵犯之部位為眼及腎臟系統。
腎臟方面,約有15%至20%病人發生顯微性血尿,即小便檢查在高倍顯微鏡下,出現大於五個以上紅血球,但眼觀不得為紅色小便,亦可出現蛋白尿。腎切片病理,可出現IgA腎病變、間質性腎病變、類澱粉沈積症或少數較嚴重的間質增生性病變,輕度不需特殊治療,只需追蹤小便及血清腎功能檢查。
以下8項症狀若具備4項以上,罹患此疾的機率相當高:家族有僵直性脊椎炎的病人、本身出現關節相關症狀、具有HLA-B27基因、四十歲以下發病,早期發作症狀不明顯、發作時間超過三個月以上、腰背痛合併晨間僵硬、運動後會舒緩症狀減輕。此外,並非所有患者均有關節炎症狀,有時是會有合併症狀,容易疏忽很可能誤診而疏忽僵直性脊椎炎的潛在危機。